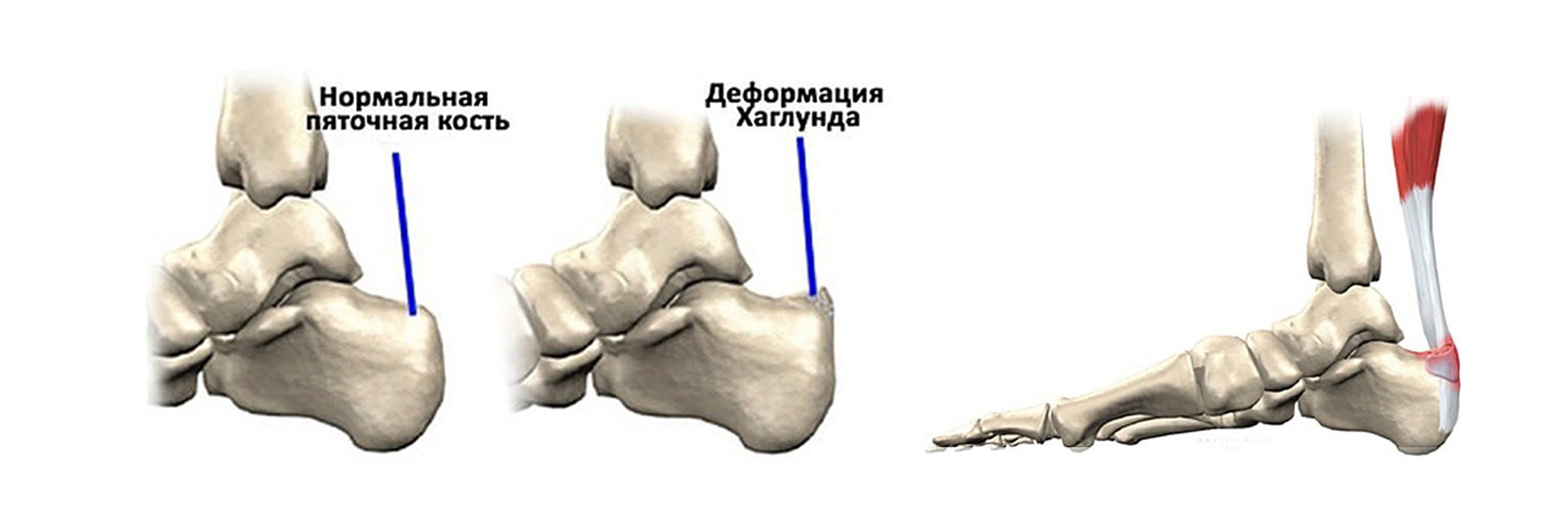
Деформация Хаглунда-Шинца (остеохондропатия бугра пяточной кости, деформация Хаглунда, болезнь Шинца) ― это костный нарост на задней части пяточной кости, чуть выше места прикрепления ахиллова сухожилия.
Развивается заболевание постепенно: в начале это небольшое образованием над пяткой с ярко выраженными признаками воспалительного процесса. Затем постоянное негативное воздействие на ахиллово сухожилие приводит к воспалению синовиальной сумки и формированию хрящевого нароста, который из-за дальнейшего давления на ткани окостеневает ― возникает остеохондропатия бугра пяточной кости.
Пяточная область при этом увеличивается в размерах и деформируется, что приводит к косметическому дефекту, сложностям с подбором обуви, ухудшению качества жизни из-за постоянных дискомфортных ощущений и болевого синдрома.
Остеохондропатия бугра пяточной кости относится к заболеваниям юношеского и детского возраста. Как правило, болеют дети в возрасте 7–15 лет, мальчики страдают реже. Патология довольно часто поражает сразу обе пятки. У детей, часто в процессе взросления, заболевание проходит самостоятельно. Иногда симптомы исчезают только после прекращения роста ребенка.
По разным причинам заболевание может развиваться и у взрослых людей.
Причины образования деформации Хаглунда-Шинца
Спровоцировать болезнь Хаглунда могут следующие причины:
- наследственный фактор;
- анатомически высокое расположение стопы;
- неправильное положение голени;
- вальгусная или варусная (косолапость) деформации;
- ригидность ахиллова сухожилия;
- хронические травмы и растяжение сухожилий;
- метаболические хронические болезни, например, подагра, сахарный диабет;
- отклонения в работе эндокринной системы;
- нарушение кровообращения нижних конечностей;
- постоянные травмы пяточного бугра;
- проблемы с кальциевым обменом в организме;
- чрезмерная нагрузка на ноги, вызванная неправильной техникой при занятиях спортом;
- лишний вес.
Заболевание Хаглунда-Шинца последовательно может проходить 5 стадий:
- асептический некроз, который сопровождается появлением омертвевшего костного фрагмента;
- импрессионный (вдавленный) перелом ― под воздействием механических нагрузок патологический костный фрагмент вдавливается в пяточную кость;
- фрагментирование ― патологически измененная кость разделяется на несколько участков;
- рассасывание омертвевших тканей;
- репарация (восстановление) ― разрастание соединительной ткани на участках разрушения и ее постепенная замена костной.
Симптомы
Заболевание может протекать как бессимптомно, так и начинаться сразу резко и остро. Основным признаком болезни является нарост (шишка) на верхней задней поверхности пятки (в начале заболевания его нередко принимают за большую твердую мозоль). Нарост может быть плотным и безболезненным или, если есть воспаление, ― мягким, болезненным в пяточной части и зоне ахиллова сухожилия. Отличительной особенностью является дискомфорт при опоре на пятку. Неприятные ощущения могут уменьшаться ночью или во время отдыха, когда ноги находятся в горизонтальном положении.
Отмечаются и такие характерные признаки заболевания:
- деформация заднего отдела пяточной кости, патологическое ее выпячивание назад;
- нарастающая боль в пятке с тыльной стороны стопы во время или после ходьбы;
- затруднения при сгибании/разгибании стопы;
- покраснение и отечность в месте прикрепления ахиллова сухожилия к пятке;
- появление волдырей в зоне поражения;
- ослабление мышц голени;
- дискомфорт и болезненность при снятии или надевании обуви;
- изменение походки (в результате рефлекторной опоры только на передний отдел стопы);
- хромота при ходьбе;
- острые болевые ощущения при прикосновении к наросту или нажатии на него.
Диагностика
Диагноз устанавливается врачом-ортопедом на основании осмотра, результатов рентгенографии, УЗИ и в редких случаях МРТ. Дополнительно проводится дифференциальная диагностика, чтобы исключить заболевания, которые проявляются похожими симптомами (остеомиелит, бурсит, туберкулез пяточной кости, злокачественные образования пяточной кости и т. д.), и удостовериться в правильной постановке диагноза. Кроме того, проводится общий и биохимический анализ крови, общее исследование мочи, ПЦР-диагностика, позволяющая выявить наличие инфекции.
Лечение
Методика лечения остеохондропатии пяточной кости выбирается индивидуально для каждого больного, в зависимости от общего состояния здоровья и степени развития заболевания. Как правило, это консервативная терапия или хирургическая операция.
Обычно терапию болезни Хаглунда-Шинца начинают консервативно. Больному назначаются:
- нестероидные противовоспалительные средства;
- медикаменты, предотвращающие некроз;
- при выраженном болевом синдроме возможно инъекционное введение кортикостероидных препаратов в область пятки;
- сосудорасширяющие препараты для нормализации поступления крови к пораженному участку;
- комплексы витаминов и минералов;
- средства местного применения с анестетиками;
- противовоспалительные и обезболивающие мази;
- антибактериальные и ранозаживляющие средства (при повреждении мягких тканей).
- иммуномодуляторы для активации защитных сил организма.
- гелевые ортопедические стельки;
- мягкий силиконовый пластырь, который крепится на заднюю поверхность пятки и снижает давление задника обуви;
- силиконовые ортопедические вкладыши в обувь, снижающие нагрузку на ахиллово сухожилие и пяточную кость;
- при необходимости нагрузка ограничивается с помощью ортеза или лонгета;
- тейпирование для снижения отека, разгрузки ахиллова сухожилия;
- удобная ортопедическая обувь.
Особое внимание уделяется обуви. Запрещается носить обувь на высоком каблуке (он должен быть 4–5 см), на плоской подошве, которая увеличивает нагрузку на травмированную часть.
Для усиления терапевтического эффекта лечения, когда прошел острый период заболевания и состояние больного улучшилось, проводятся физиотерапевтические процедуры:
- магнитотерапия;
- ударно-волновая терапия;
- низкоинтенсивное лазерное воздействие;
- ультразвуковая терапия;
- электрофорез с обезболивающими препаратами;
- криотерапия;
- диатермия;
- теплые ванны с лечебными травами и маслами;
- аппликации озокерита и парафина.
Такие методы уменьшают отек и боли, улучшают кровообращение и обмен веществ в очаге патологии, ускоряют рассасывание разрушенных тканей и стимулируют тканевую регенерацию.
Как показывает практика, симптомы заболевания исчезают на протяжении 1,5–2 лет.
Если консервативное лечение не дает положительных результатов или пяточные кости имеют наросты больших размеров, а внутри сухожилия уже есть кистозные изменения, прибегают к хирургическому вмешательству.
В зависимости от формы, типа и степени деформации могут применяться как эндоскопические, так и классические хирургические методики:
- коррекция костно-хрящевых разрастаний ― процедура спиливания костного нароста;
- корригирующая остеотомия ― методика, применяемая при варусной деформации стопы;
- клиновидная остеотомия применяется для пациентов с высоким сводом стопы;
- открытая методика используется при необходимости удаления разрыва сухожилий или кист в осложненных случаях.
Профилактика деформации Хаглунда-Шинца
Чтобы не допустить развития заболевания, следует выбирать обувь по размеру с мягким широким задником, небольшим каблуком. Людям, у которых высокий свод стоп, рекомендуют носить обувь на каблуках. Также следует дозировать физические нагрузки и занятия спортом, не давать излишнюю нагрузку на ноги, стараться избегать травм и переохлаждений.
Кроме того, своевременно лечить заболевания стопы и суставов нижних конечностей. Если есть плоскостопие,продольный свод стопы снижен и имеется гиперпронация, нужно обязательно носить обувь с супинатором или индивидуально изготовленной стелькой. После успешного лечения заболевания для профилактики рекомендуется носить предложенные врачом ортопедические приспособления.
Активный образ жизни, подходящая комфортная обувь, диета для предотвращения лишнего веса и поддержания мышечного тонуса нижних конечностей ― залог здоровых ступней ног.